Évaluation et Traitement des Affections Musculo-Squelettiques Spécifiques du Cou
Remarque: Il s’agit du quatorzième article d’une série de 14 articles sur l’évaluation / le diagnostic des affections musculo-squelettiques du cou (colonne cervicale). Voir ci-dessous les autres articles de cette série.
- Une série précédente d’articles de blog a discuté des conditions musculo-squelettiques du cou qu’un thérapeute manuel est le plus susceptible de rencontrer.
- Cette série d’articles de blog a présenté et expliqué comment effectuer des tests d’évaluation orthopédiques mis à la disposition du thérapeute manuel pour évaluer ces conditions musculo-squelettiques.
Musculature hypertonique
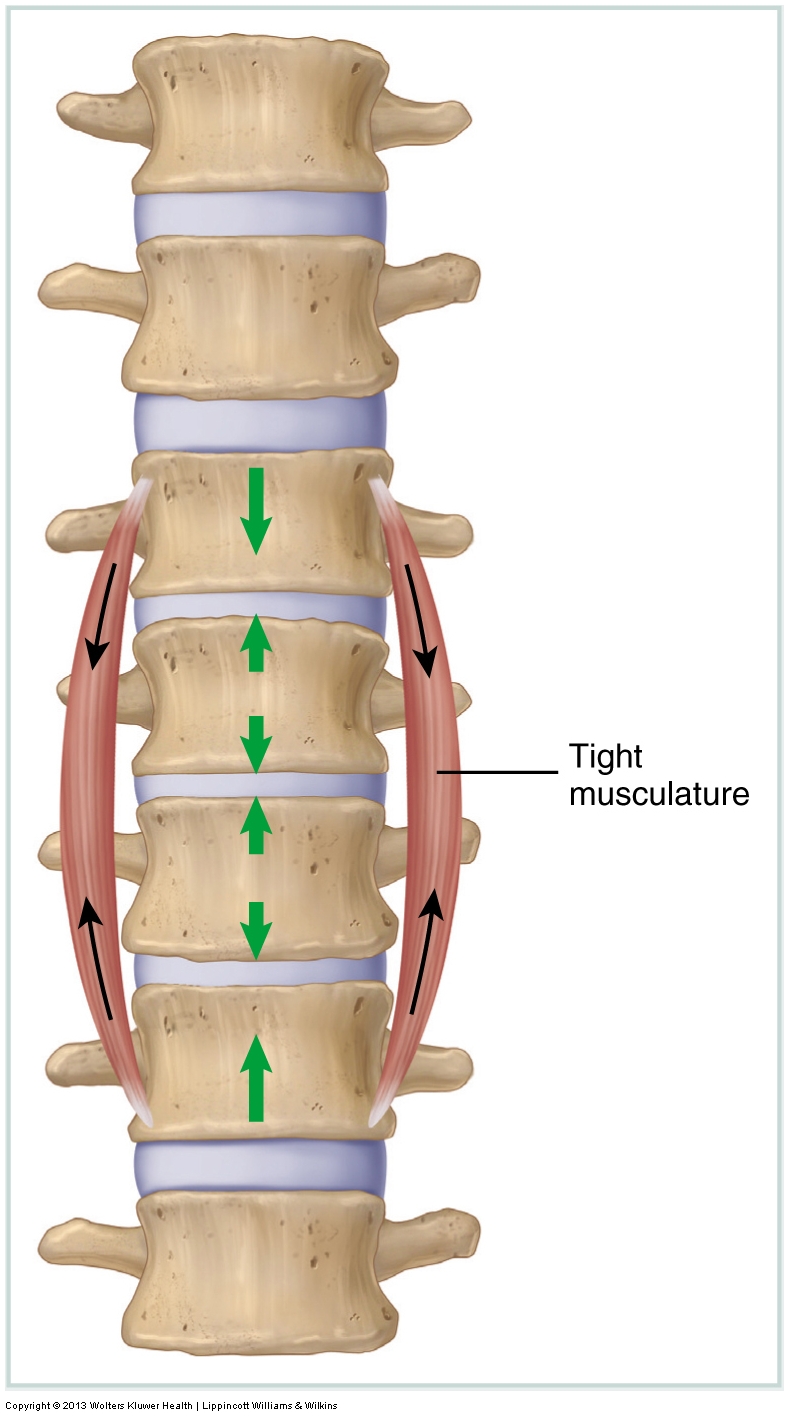
Les muscles tendus sont évalués en mesurant l’amplitude de mouvement passive (ROM) du client. Si une ROM est restreinte, alors les muscles antagonistes (généralement situés de l’autre côté de l’articulation) à ce mouvement sont très probablement serrés. La musculature serrée n’est pas le seul tissu qui peut restreindre le mouvement articulaire. Chaque fois qu’une ROM active ou passive est restreinte, tout tissu tendu de l’autre côté de l’articulation peut contribuer à la restriction du mouvement, y compris les ligaments fasciaux et les capsules articulaires.
Qu’elles résultent d’une augmentation du tonus musculaire actif de base ou d’adhérences, les options de traitement disponibles pour le thérapeute manuel pour aider à desserrer la musculature serrée et d’autres tissus mous sont nombreuses, allant de la manipulation des tissus mous (massage), des étirements, de la mobilisation articulaire (grade IV ou grade V selon votre champ de pratique) et de l’hydrothérapie.
Dysfonctionnement articulaire
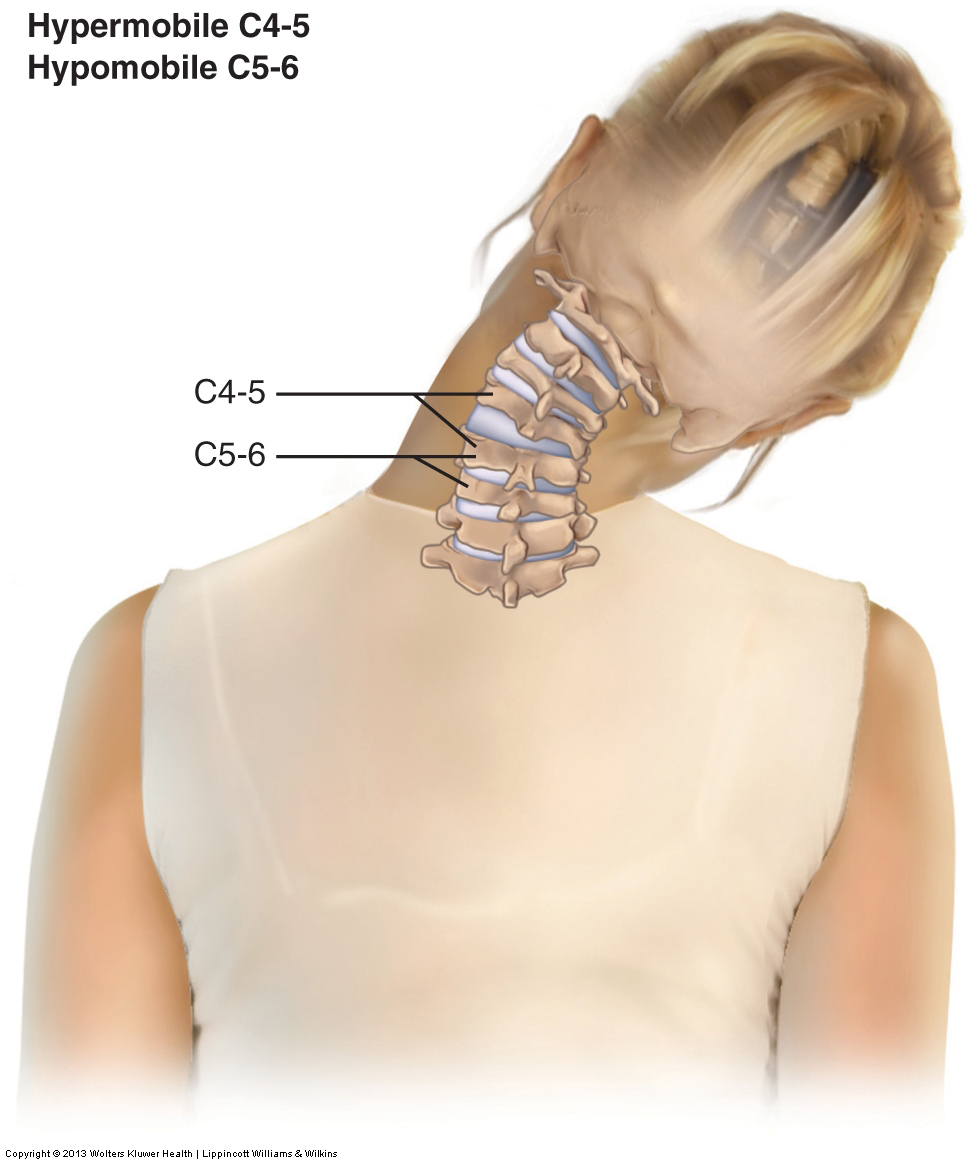
Le dysfonctionnement articulaire est évalué par palpation de mouvement (jeu articulaire).
Si un niveau vertébral segmentaire spécifique s’avère hypomobile, la seule option de traitement efficace consiste à effectuer une technique de mobilisation articulaire. Si un client a une hypermobilité, il y a peu ou rien qu’un thérapeute manuel puisse faire pour aider directement, car chaque outil de traitement qu’un thérapeute manuel utilise vise à augmenter la mobilité, et non à diminuer la mobilité. Cependant, si l’hypermobilité articulaire existe en compensation d’une hypomobilité adjacente, alors l’hypermobilité peut être atténuée si l’hypomobilité adjacente est mobilisée. De plus, si les syndromes douloureux sont soulagés (peut-être en raison d’une oppression globale de la musculature et / ou des points de déclenchement myofasciaux), la force musculaire peut être augmentée en raison de la facilitation de la musculature par le système nerveux.
Remarque: Le renforcement de la musculature autour d’une articulation hypermobile est utile. Si l’entraînement en force est dans votre champ de pratique / licence, il doit être utilisé.
Entorses et foulures

L’évaluation d’une entorse ligamentaire ou d’une tension musculaire peut être effectuée en utilisant une ROM active, une ROM passive et une résistance manuelle. L’acronyme couramment utilisé pour décrire la routine de soins pour une entorse ou une souche aiguë est le RIZ (repos, glace, compression et élévation). Les soins du riz doivent se poursuivre tant que l’inflammation est présente dans les tissus. Cela peut prendre des jours, des semaines, voire des mois ou plus — ne suivez pas une règle de livre de recettes pour l’application de glace. En cas d’inflammation, un glaçage est approprié.
Remarque: Il y a actuellement un débat renouvelé quelle que soit l’efficacité du glaçage basée sur la diminution de l’inflammation. Cependant, l’une des raisons bénéfiques persistantes du givrage est la diminution de la douleur, qui autrement régulerait probablement (faciliterait trop) le tonus musculaire dans un effort du corps pour atteler et protéger cette région du corps. Cela pourrait également entraîner une utilisation / surutilisation / mauvaise utilisation / abus et une fatigue de la musculature, entraînant alors une inhibition et une incapacité à stabiliser les articulations de cette région du corps, entraînant d’autres séquelles musculo-squelettiques.
Les soins pour une entorse chronique sont généralement orientés vers les muscles tendus qui se produisent généralement en compensation du mouvement excessif. Ces muscles tendus provoquent souvent des douleurs et ont besoin d’un traitement. De plus, la meilleure approche à long terme qu’un client puisse adopter avec une entorse est de renforcer la musculature de la région. Une musculature plus forte peut compenser la perte de stabilité des ligaments étirés et aider à prévenir les spasmes musculaires douloureux.
Les soins pour une souche chronique visent à desserrer les muscles s’ils sont devenus hypertoniques, ainsi qu’à éliminer ou à diminuer la formation d’adhérences supplémentaires. Pour cette raison, une fois que les adhérences ont réparé le tissu musculaire tendu (déchiré) et que l’intégrité du tissu est revenue, il est important de commencer le travail des tissus mous et l’étirement pour minimiser l’étanchéité et empêcher la formation d’autres adhérences. En cas de doute sur le retour de l’intégrité des tissus, le consentement d’un médecin doit être obtenu.
Disque pathologique
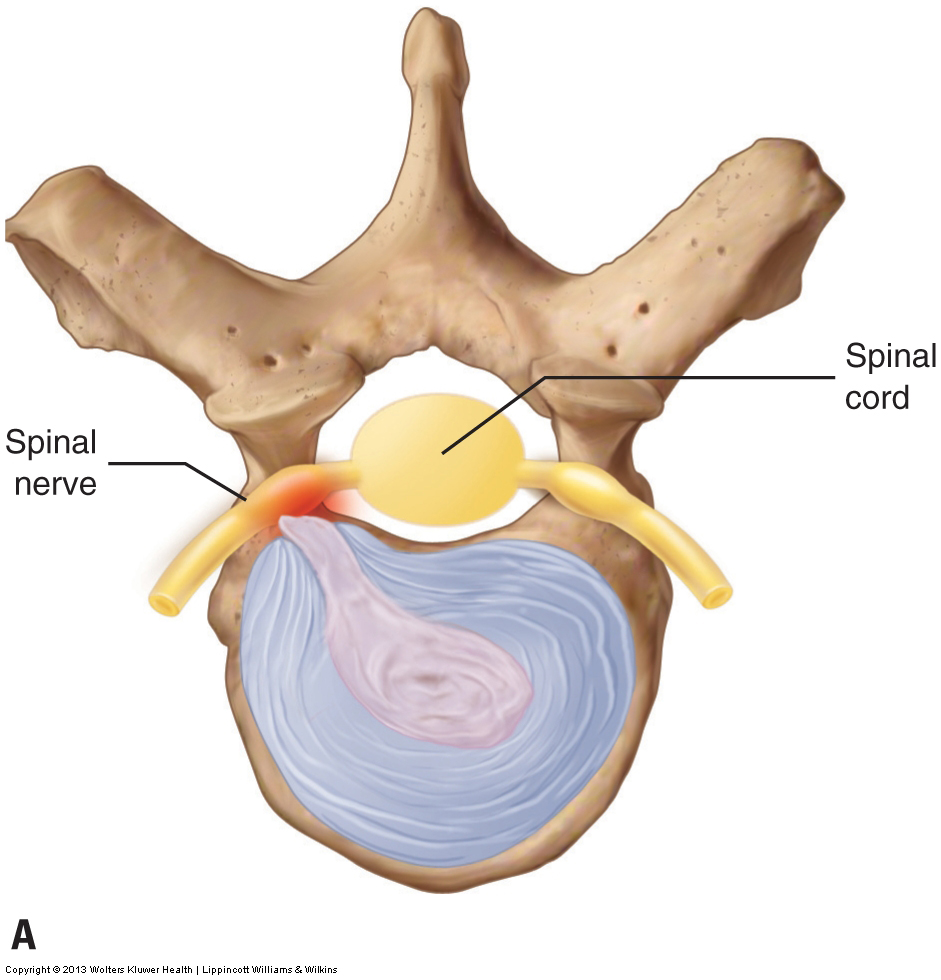
L’évaluation d’un état pathologique du disque cervical, d’un renflement ou d’une rupture du disque, ne peut être effectuée définitivement que par imagerie par résonance magnétique (IRM ou tomodensitométrie). Cependant, le test de compression foraminale, le test de toux, la manœuvre de Valsalva, le test de distraction cervicale et le test d’affaissement peuvent également être utilisés. Bien que ces procédures d’évaluation ne soient pas aussi précises qu’une IRM, elles sont généralement efficaces pour évaluer avec précision un disque pathologique modéré ou de gravité marquée. Si un renflement ou une rupture du disque cervical est modéré ou sévère en présentation, il produira probablement un résultat positif pour la plupart ou toutes les procédures d’évaluation. Cependant, un cas léger peut produire un résultat négatif pour de nombreux tests et un résultat positif pour d’autres. S’il y a une question à savoir si un client a un renflement discal pathologique ou une rupture, il est conseillé de le référer à un médecin pour un diagnostic définitif.
Traiter un client avec un problème de disque cervical contre-indique de faire tout ce qui augmenterait la pression sur le disque, augmentant ainsi la taille du renflement ou de la rupture. Une forte compression de la colonne vertébrale doit être évitée et tous les mouvements de la colonne cervicale du client doivent être effectués avec prudence. Si l’état du disque est postérolatéral, comme le sont la plupart des problèmes de disque, le cou et la tête du client ne doivent pas être étendus et ne doivent pas être fléchis latéralement du côté où se trouve l’état du disque. Si le problème de disque est postérieur à la ligne médiane, l’extension doit être évitée. Au-delà de cela, en règle générale, tout ce qui augmente les symptômes de référence de la lésion discale est contre-indiqué.
L’objectif principal de la thérapie manuelle est de desserrer les muscles tendus qui entourent le disque car ils peuvent augmenter la compression sur le disque, ce qui aggrave le problème. En règle générale, les coups suédois à base occidentale sont généralement très bien tant que la pression n’est pas si grande que les articulations vertébrales sont réellement déplacées, ce qui exerce une contrainte sur les disques. En raison du mouvement impliqué dans l’étirement et la mobilisation articulaire, ces techniques de traitement doivent être évitées ou effectuées avec prudence au niveau de la lésion discale ou à proximité de celle-ci. La traction / distraction cervicale, si elle est effectuée avec prudence, est indiquée et peut être bénéfique pour soulager la pression du disque.
Arthrose (OA) / Maladie dégénérative des Articulations (DJD)
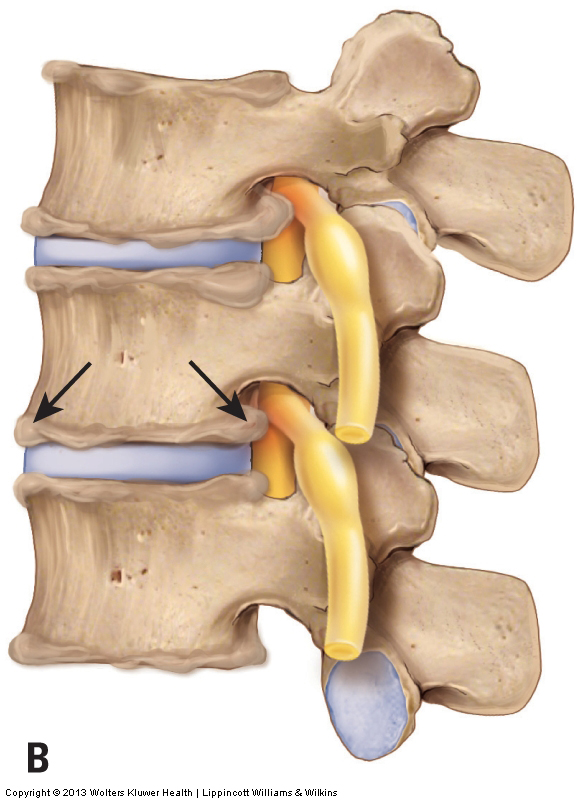
Les médecins évaluent l’arthrose (arthrose) / la maladie articulaire dégénérative (DJD) par radiographie ou autre examen radiologique tel que l’IRM ou la tomodensitométrie. Manuellement, la DJD est difficile à évaluer par palpation à moins qu’elle ne soit marquée ou sévère. Dans ces cas, la palpation peut détecter des éperons osseux situés superficiellement autour des marges externes des articulations facettaires. La DJD avancée empêchera également le mouvement des articulations touchées, de sorte que la ROM passive sera diminuée et aura souvent une sensation de fin palpatoire difficile aux mouvements.
Il n’y a rien qu’un thérapeute manuel puisse faire pour affecter directement les éperons osseux du DJD lui-même. Cependant, la thérapie manuelle peut jouer un rôle extrêmement important, indirectement. La principale cause de DJD est le stress physique à l’articulation, et l’une des composantes du stress physique est la force de compression causée par des muscles tendus qui traversent l’articulation. Si la thérapie manuelle détend les muscles tendus, moins de stress physique sera exercé sur l’articulation, ce qui peut entraîner une diminution ou une cessation de la vitesse à laquelle la condition progresse. Par conséquent, même si la thérapie manuelle ne peut pas inverser la condition, elle peut diminuer sa progression.
Si le DJD est avancé et que le client a un éperon osseux qui pousse sur les tissus adjacents, provoquant une inflammation, une autre option de traitement est l’utilisation de la cryothérapie (application de glace). Si l’éperon osseux appuie sur un nerf rachidien, tout positionnement / étirement / mobilisation articulaire qui augmente cette compression doit être évité.
Remarque : Les médecins attribuent souvent l’arthrose/la DJD à la cause de la douleur du client lorsqu’elle ne l’est pas. Cela est dû au manque général d’appréciation et de compréhension de la part de l’établissement médical de l’importance de la fonction des tissus mous. Certes, lorsqu’elle est avancée, l’arthrose / DJD peut sérieusement contribuer à l’état musculo-squelettique (neuro-myo-fascio-squelettique) du client. Cependant, en tant que thérapeute manuel, vous pourriez être le seul fournisseur de soins de santé qui évalue la contribution du dysfonctionnement des tissus mous, alors n’abrogez pas ce rôle quels que soient les diagnostics avec lesquels le client présente.
Syndrome de sortie thoracique
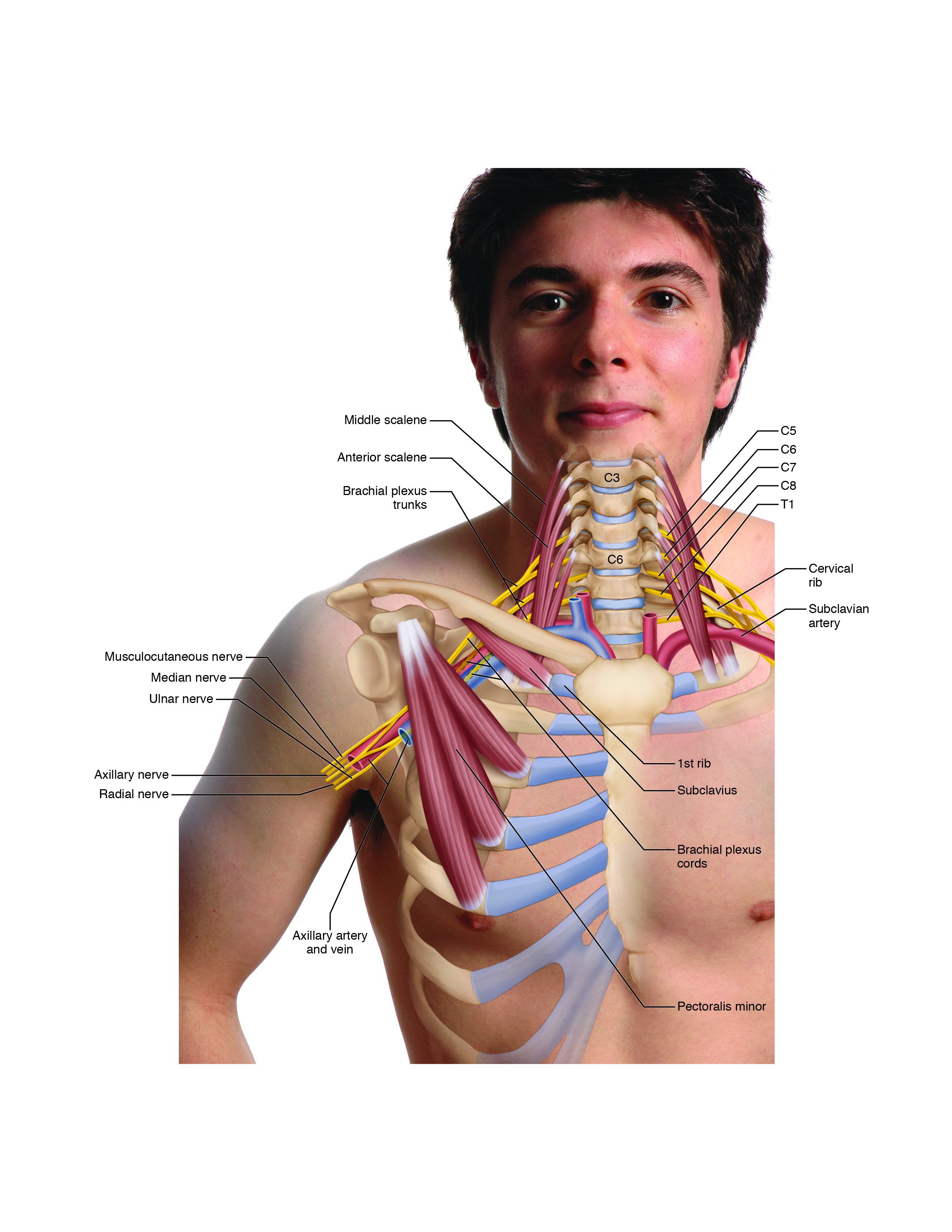
Les différentes formes de TOS sont évaluées à l’aide du test d’Adson, du test d’Eden, du test de Wright et des BPTT, ainsi que de la palpation du pectoral mineur, de la sous-clavière, des scalènes et d’autres muscles. Il est particulièrement important d’offrir des conseils de soins à domicile aux clients atteints de cette maladie, car la TOS est souvent causée par une posture dos / épaule arrondie (qui fait généralement partie d’un schéma dysfonctionnel postural plus important connu sous le nom de syndrome croisé supérieur). Il est très important d’éduquer le client sur les postures appropriées du haut du dos et des ceintures scapulaires.
Le syndrome du scalène antérieur est évalué avec le test d’Adson, ainsi que la palpation des scalènes antérieurs et moyens. Le rôle du thérapeute manuel est de détendre les muscles scalènes. Cela peut être accompli grâce à l’utilisation de la chaleur, du massage et des étirements.
Le syndrome costoclaviculaire est évalué avec le test d’Eden, ainsi que la palpation de la musculature pectorale, des scalènes et de la sous-clavière. Le rôle du thérapeute manuel est de détendre les muscles qui sont tendus et de rapprocher la clavicule et la première côte. Cela peut être accompli en utilisant la chaleur, le massage et les étirements. Le renforcement des rétracteurs scapulaires est également important.
Le syndrome pectoral mineur est évalué avec le test de Wright, ainsi que la palpation du pectoral mineur. Le rôle du thérapeute manuel est de détendre le pectoral mineur. Cela peut être accompli en utilisant la chaleur, le massage et les étirements. Le renforcement des rétracteurs scapulaires est également important.
Posture de la tête vers l’avant
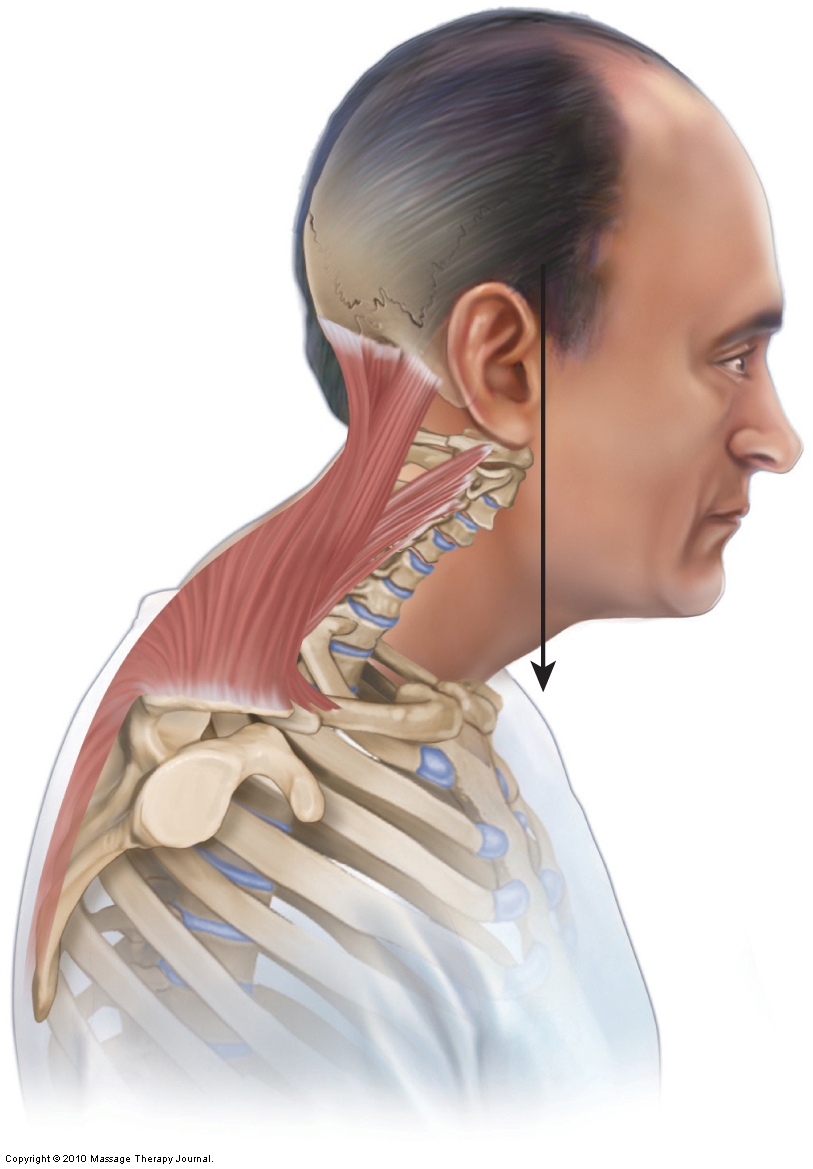
La posture de la tête vers l’avant implique généralement une colonne cervicale inférieure hypolordotique avec une tête hyperlordotique / colonne cervicale supérieure. Bien que les médecins évaluent les courbes cervicales altérées avec une radiographie de vue latérale du cou, il est également facile d’évaluer une posture de la tête vers l’avant ainsi que les dysfonctionnements posturaux de la courbe cervicale associés avec un examen postural et une palpation des vertèbres cervicales.
Lorsqu’une courbe cervicale hypolordotique est présente secondaire à un spasming musculaire aigu à la suite d’un traumatisme physique tel qu’un coup de fouet cervical, le rôle du thérapeute manuel est de détendre ces muscles spasmodiques, en normalisant la traction musculaire sur la colonne vertébrale. L’espoir est que la relaxation des muscles spasmodiques permettra à la courbe normale de revenir. Cependant, si l’hypolordose cervicale résulte d’une mauvaise posture chronique, bien qu’une certaine amélioration puisse se produire, il est peu probable que le travail des tissus mous puisse restaurer complètement la courbe lordotique normale. Une combinaison d’entraînement manuel et de mouvement (force) est probablement nécessaire pour un soulagement véritable et durable.
Le traitement doit se concentrer sur le relâchement du tonus des protracteurs de la tête, tels que le droit capitis postérieur mineur et l’obliquus capitis supérieur, et sur la relaxation et le soulagement de la douleur des muscles extenseurs cervicaux serrés, en particulier les extenseurs du haut du cou, qui se contractent isométriquement en raison de la posture de la tête maintenue antérieurement. Le traitement doit consister en de la chaleur, une manipulation des tissus mous (massage) et des étirements. Parce que les muscles tendus chroniquement créent souvent des restrictions de mouvement articulaire dans la région, la mobilisation articulaire de la colonne cervicale serait probablement bénéfique. Bien sûr, si la courbe cervicale reste hypolordotique, la musculature extenseur aura tendance à se resserrer à nouveau en cas de surutilisation car elle contribue à maintenir la posture déséquilibrée de la tête. Par conséquent, si une courbe cervicale hypolordotique ne peut pas être corrigée, la musculature extenseur du cou nécessitera des soins continus.
Le traitement doit également être axé sur la musculature fléchisseur antérieure du rachis cervical qui pourrait être verrouillée courte (par exemple, SMC, scalènes et musculature longue).
Il est particulièrement important d’offrir des conseils de soins à domicile aux clients atteints de cette affection, car la perte de la courbe cervicale provient souvent de postures prolongées dans lesquelles le client maintient le cou et la tête en avant dans une position fléchie / prolongée. Il est très important d’éduquer le client sur les postures appropriées du cou.
Céphalées de tension
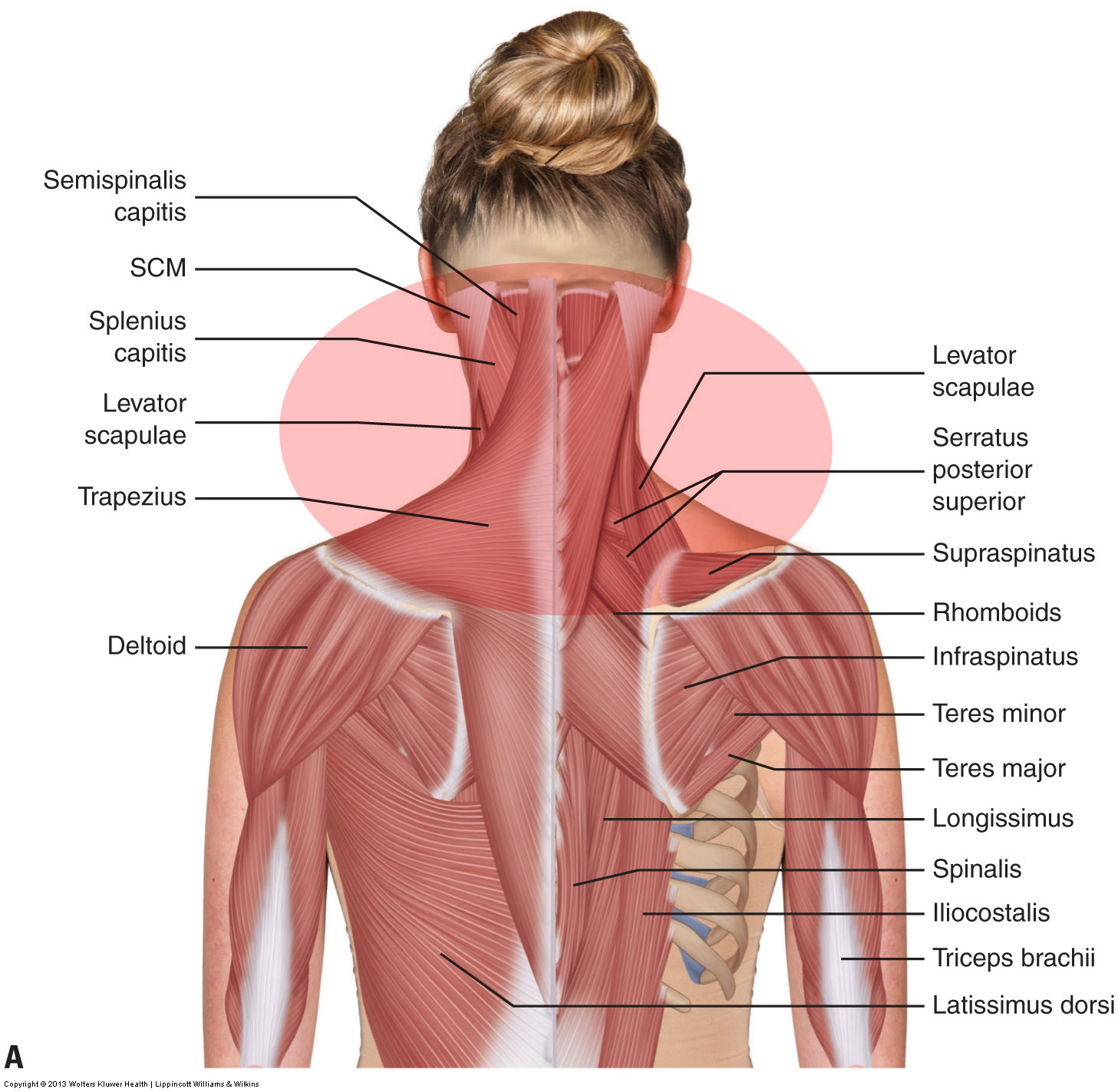
L’évaluation d’un mal de tête de tension se fait par l’historique de santé et la palpation de la musculature de la région cervicocrânienne (cou et tête postérieure), y compris l’occipitalite. Il est également utile d’évaluer les causes sous-jacentes de la musculature serrée, telles que la posture de la tête vers l’avant.
Le traitement pour un client qui souffre de céphalées de tension vise à desserrer les muscles tendus du cou, généralement des muscles extenseurs postérieurs serrés. Cela peut être fait avec de la chaleur, des coups de massage et des étirements. Étant donné que les hypomobilités de dysfonctionnement articulaire coexistent souvent avec des muscles tendus, les articulations doivent également être évaluées. Si des hypomobilités sont présentes, une mobilisation conjointe doit être effectuée.
Névralgie occipitale supérieure
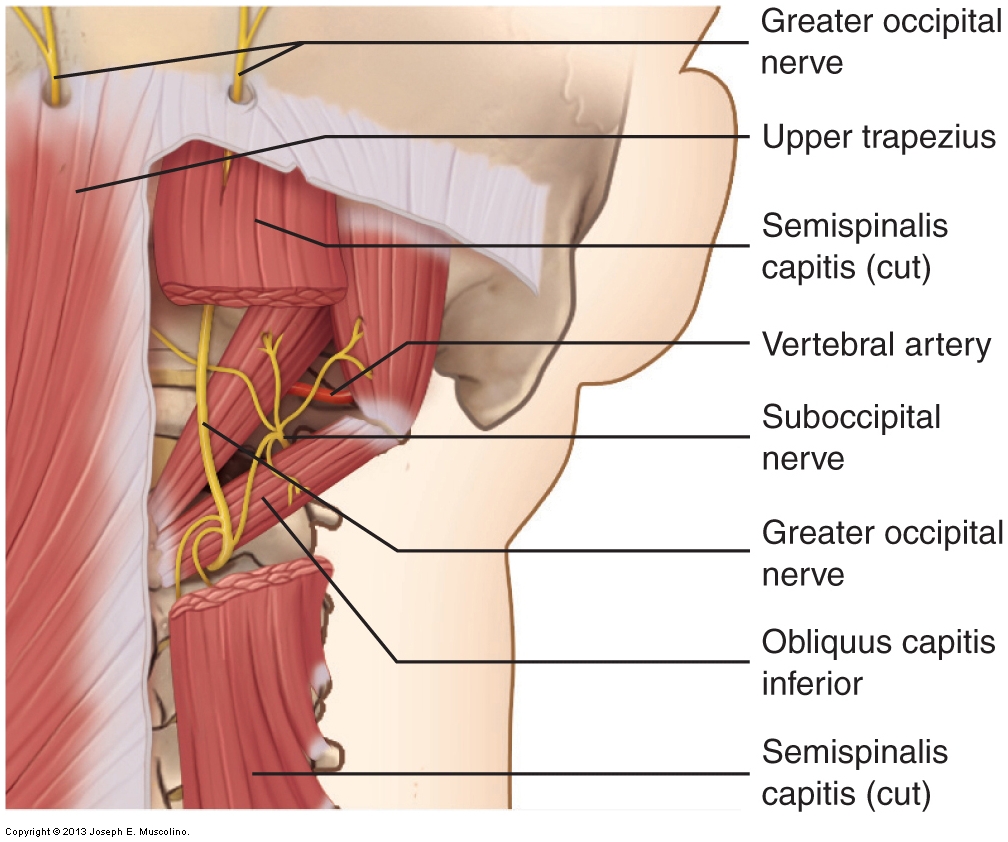
Il n’existe pas de procédure d’évaluation définitive pour une névralgie occipitale plus importante. La palpation du trapèze supérieur, de la capite semi-épineuse et de l’obliquus capitis inférieur doit être effectuée. Une indication possible d’une plus grande névralgie occipitale est lorsque la pression est appliquée sur la zone où le nerf occipital supérieur émerge à travers le trapèze supérieur (près de son attachement occipital) et que cette pression provoque un renvoi de douleur ou de picotement (toute sensation altérée: paresthésie) à l’arrière du cuir chevelu. Cependant, il est également possible que cette référence sensorielle résulte d’un point de déclenchement myofascial dans la région.
Le traitement de la névralgie occipitale supérieure consiste à libérer le piégeage du nerf dans la capite semi-épineuse et les muscles trapèzes supérieurs. Ceci est mieux accompli en utilisant la manipulation des tissus mous (massage), en particulier une pression plus profonde si le piégeage est dans la capite semi-épineuse. La chaleur et les étirements aident également à détendre les muscles de cette région.
Cet article de blog est le quatorzième d’une série de 14 articles de blog sur l’évaluation / le diagnostic des affections musculo-squelettiques (neuro-myo-fascio-squelettiques) du cou (colonne cervicale).
Les articles de cette série sont:
- Introduction à l’Évaluation / au Diagnostic du Cou
- Antécédents de Santé Verbaux et écrits
- Aperçu de l’Évaluation de l’Examen physique
- Évaluation Posturale
- Évaluation Orthopédique Générale du Cou: Amplitude de Mouvement et Résistance Manuelle
- Évaluation de la Palpation
- Évaluation de la Palpation de Mouvement (Jeu Articulaire)
- Tests d’Évaluation Orthopédiques Spéciaux pour le Cou – Conditions d’Occupation de l’Espace
- Tests d’Évaluation Orthopédiques Spéciaux – Conditions d’Occupation de l’Espace – Test d’Affaissement
- Évaluation Orthopédique du Syndrome de la Sortie Thoracique – Adson, Eden, Wright
- Évaluation Orthopédique du Syndrome de la Sortie Thoracique – Test de Tension du Plexus Brachial
- Tests d’Évaluation Orthopédique Spéciaux – Test de Compétence de l’Artère Vertébrale
- Stratégie de traitement et Techniques de traitement
- Évaluation et Traitement de Certaines Affections Musculo-squelettiques